Doença de Crohn com Entyvio® (Vedolizumabe) pelo plano de saúde é um direito do paciente e, caso ela seja recusada pela operadora, é possível ajuizar uma ação e garantir o custeio.
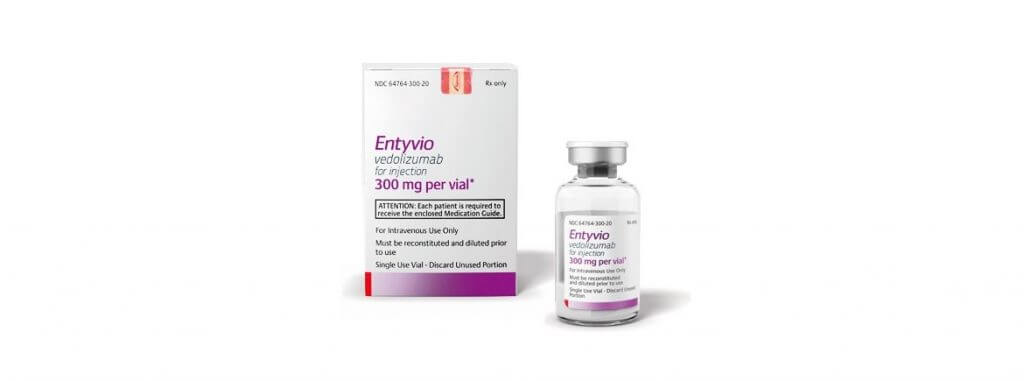
O Entyvio® (Vedolizumabe) é um anticorpo monoclonal indicado para pacientes diagnosticados com colite ulcerativa e doença de Crohn. Por meio do tratamento, é possível reduzir as inflamações causadas pela doença.
Isso ocorre porque o vedolizumabe, substância ativa da medicação, ataca as proteínas que provocam a reação inflamatória. Dessa forma, os sintomas e sinais da doença são reduzidos, amenizando o desconforto.
Tanto no caso de colite ulcerativa quanto no da doença de Crohn, a dose recomendada é de 300 mg no seguinte esquema:
- após a primeira aplicação, a dose será repetida depois de 2 semanas;
- depois da segunda dose, o paciente deve aguardar 4 semanas para a terceira aplicação;
- feita a terceira aplicação, a manutenção é realizada a cada 8 semanas.
O preço de uma única dose de Entyvio® (Vedolizumabe) pode chegar a quase R$20 mil, valor que está fora da realidade de muitos pacientes. No esquema apresentado acima, só nos primeiros 4 meses já é necessário desembolsar mais de R$60 mil para custear o tratamento.
Diante disso, a cobertura do tratamento pelo plano de saúde é fundamental, sendo a única possibilidade de tratamento para muitos segurados.
O plano de saúde fornece o Entyvio® (Vedolizumabe)?
O Entyvio® (Vedolizumabe) foi registrado pela Agência Nacional de Vigilância Sanitária (ANVISA) em 2015, e a indicação de uso no tratamento da colite ulcerativa e da doença de Crohn são previstas na bula da medicação.
Nesse sentido, não deveriam existir problemas quanto ao fornecimento do medicamento pelo plano de saúde. Porém, em muitos casos, as operadoras têm se negado a custear o tratamento.
Geralmente, os planos de saúde alegam que não há cobertura do Entyvio® (Vedolizumabe) pois ele não consta no rol da ANS. No entanto, essa justificativa é abusiva, havendo inclusive uma Súmula que prevê esse entendimento:
“Havendo expressa indicação médica, é abusiva a negativa de cobertura de custeio de tratamento sob o argumento da sua natureza experimental ou por não estar previsto no rol de procedimentos da ANS.” (Súmula 102, TJSP)
A atualização do rol da ANS não ocorre no mesmo ritmo em que a medicina avança e, com isso, muitos procedimentos demoram a ser adicionados nessa lista. Por isso, ela não pode ser considerada taxativa, nem utilizada para limitar as opções de tratamento.
O que fazer em caso de negativa de cobertura do tratamento?
Em caso de negativa de cobertura do tratamento com Entyvio® (Vedolizumabe) pelo plano de saúde, o paciente pode ajuizar uma ação contra a operadora pedindo o custeio da medicação.
Para isso, é recomendável buscar orientação com um especialista. Desse modo, é possível dar seguimento ao processo de acordo com as peculiaridades do caso.
Para isso, é necessário apresentar alguns documentos, como por exemplo:
- provas da abusividade sofrida (negativa de cobertura por escrito ou o protocolo de ligação/fotos dos danos causados pelo erro médico, resultados de exames, opiniões de profissionais);
- o comprovante de residência;
- a carteirinha do plano de saúde;
- o contrato com o plano de saúde (se possível);
- cópias do RG e do CPF;
- comprovantes de pagamentos das mensalidades (geralmente as duas últimas).
Visto que, pela gravidade das doenças, os pacientes devem receber tratamento com urgência, é possível pedir liminar para que o plano custeie o tratamento.
Qual a jurisprudência sobre Entyvio® (Vedolizumabe) pelo plano de saúde?
Como a negativa de tratamento é baseada em abuso por parte das seguradoras, o Poder Judiciário tem decidido favoravelmente aos pacientes, conforme jurisprudência:
“Ementa: PLANO DE SAÚDE. OBRIGAÇÃO DE FAZER. Insurgência da ré em face de sentença de procedência. Autor portador de colite ulcerativa. Negativa do plano de saúde ao fornecimento do medicamento Entyvio® (Vedolizumabe).Expressa indicação médica. Negativa de cobertura abusiva (art. 51 do CDC e Súmula 102 do TJSP) (…)” (TJSP, Apelação 1103231- 56.2019.8.26.0100).
“Ementa: Agravo de instrumento. Plano de saúde. Tutela antecipatória deferida para impor à agravante a cobertura do medicamento Entyvio® (Vedolizumabe). Autor (18 anos de idade) diagnosticado com colite ulcerativa e Doença de Crohn (…).” (TJSP, Agravo 2242032-07.2020.8.26.0000)
O contato conosco pode ser feito através do formulário no site, WhatsApp ou pelo telefone (11) 3181-5581. O envio de documentos é totalmente digital.
Imagem em destaque: Pixabay