Realmente uma das maiores frustrações que o consumidor pode ter é quando tem negada a cobertura do medicamento pelo plano de saúde principalmente no caso do Ocrevus® (Ocrelizumabe). Neste post procuramos abordar os principais direitos do usuário junto ao plano de saúde quando tem negada a cobertura de seu tratamento.
As pesquisas médicas e farmacêuticas, cada vez mais, desenvolvem novos medicamentos para tratamento de doenças graves, como doenças oncológicas, oftalmológicas e escleroses.
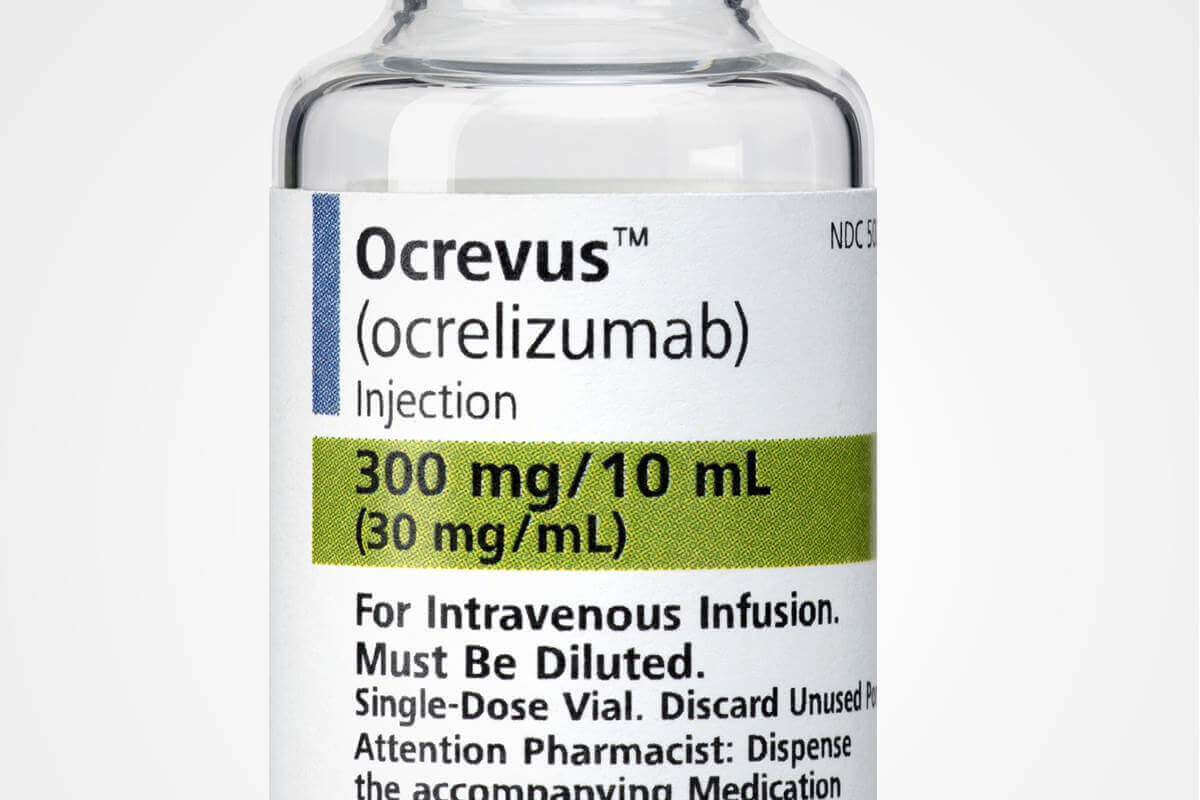
Preço do Ocrevus® (Ocrelizumabe)
No entanto, fazem parte de um leque de medicamento de alto custo, já que cada caixa chega a custar, muitas vezes, um preço elevado de mais do que 30 mil reais. É o caso do medicamento Ocrevus® (Ocrelizumabe), utilizado no tratamento de esclerose múltipla, cuja caixa tem o preço em torno de 35 mil reais.
Os planos de saúde negam a cobertura dessa categoria de medicamento de alto custo, inclusive o Ocrevus® (Ocrelizumabe) por limitações contratuais de cobertura. O paciente, mesmo com prescrição médica para o uso do medicamento e caráter de urgência, se vê diante de uma situação difícil ao ter negado o custeio do medicamento pelo plano de saúde.
Nesses casos, é recomendável buscar orientação de advogado especializado em Direito à Saúde e Direitos do Consumidor para entrar com ação na Justiça e pedido de liminar, autorizando o custeio do medicamento, como exemplo, o Ocrevus® (Ocrelizumabe).
Ocrevus®: plano de saúde deve fornecer?
As operadoras de planos de saúde utilizam-se do argumento de que o medicamento Ocrevus® (Ocrelizumabe) não consta no Rol de tratamentos previstos pela ANS.
Como a medicina e as pesquisas médicas avançam constantemente, nem sempre a lista de medicamentos e o rol de procedimentos da ANS é atualizada e os planos lançam mão deste argumento ardilosamente, para sustentar a negativa de cobertura para medicamentos de alto custo, como o exemplo do medicamento Ocrevus® (Ocrelizumabe), específico para o tratamento de diversas doeças.
Entretanto, os planos de saúde são seguradoras e não médicos! Quem indica o melhor tratamento ao segurado é o médico responsável e não a seguradora, sendo que mesmo nos chamados tratamentos experimentais ou offlabel as seguradoras devem cumprir com sua obrigação contratual e legal de dar a devida assistência ao segurado.
Independentemente do STJ ter julgado que o rol é taxativo, quando não há outro tratamento disponível e havendo base científica comprovada, os juízes têm concedido a cobertura do Ocrevus pelo plano de saúde.
Assim sendo, diante da prescrição e do relatório médico, o paciente pode obter o direito ao custeio da medicação.
O que diz a Jurisprudência sobre situações que envolvem o plano de saúde e o Ocrevus® (Ocrelizumabe)
Cada vez mais, observa-se o entendimento dos tribunais a favor do paciente, com a alegação de práticas abusivas por parte dos planos de saúde e obrigação de cobertura de medicamento de alto custo.
Vale citar o posicionamento do Tribunal de Justiça do Estado de São Paulo, de acordo com as seguintes súmulas:
Súmula 95: “Havendo expressa indicação médica, não prevalece a negativa de cobertura do custeio ou fornecimento de medicamentos associados a tratamento quimioterápico.”
Súmula 96: “Havendo expressa indicação médica de exames associados a enfermidade coberta pelo contrato, não prevalece a negativa de cobertura do procedimento.”
Súmula 102: “Havendo expressa indicação médica, é abusiva a negativa de cobertura de custeio de tratamento sob o argumento da sua natureza experimental ou por não estar previsto no rol de procedimentos da ANS.”
Como ajuizar uma ação ?
Para ajuizar a ação para que o plano de saúde forneça o tratamento, é recomendável buscar a orientação de um advogado especialista em Direito à Saúde e Direitos do Consumidor. Além disso, o paciente deve reunir alguns documentos:
- o relatório médico e a prescrição do tratamento com Ocrevus® (Ocrelizumabe);
- a negativa de cobertura por escrito (ou então o protocolo de atendimento caso a recusa tenha sido informada por ligação);
- comprovantes de pagamento (caso o paciente tenha sido obrigado a arcar com as próprias despesas) para solicitar reembolso;
- o comprovante de residência;
- a carteirinha do plano de saúde;
- o contrato com o plano de saúde (se possível);
- cópias do RG e do CPF;
- comprovantes de pagamentos das mensalidades (geralmente as duas últimas).
Cabe uma liminar nesse caso?
Sim. Visto que o tratamento da esclerose múltipla deve ser iniciado com urgência, o paciente não pode esperar o andamento do processo judicial, que pode durar até dois anos.
Por isso, o beneficiário pode ajuizar a ação com o pedido de liminar e, assim, garantir a autorização para iniciar o tratamento o quanto antes.
Bula do Ocrevus® (Ocrelizumabe): principais informações também de conhecimento do plano de saúde
Ocrevus® (Ocrelizumabe) é um medicamento indicado para o tratamento de pacientes com formas recorrentes de esclerose múltipla (EMR) e de pacientes com esclerose múltipla primária progressiva (EMPP).
Não se sabe exatamente como funciona o efeito terapêutico do Ocrevus® (Ocrelizumabe) na esclerose múltipla. Porém, presume-se que sua ligação ao receptor CD20 de superfície do linfócito B, modula a ação do sistema imunológico.
O que devo saber antes de usar o Ocrevus® (Ocrelizumabe)?
De acordo com a bula do Ocrevus® (Ocrelizumabe), existem alguns efeitos colaterais que podem surgir com o uso da medicação. Os principais são:
- infecções do trato respiratório superior;
- reações à infusão;
- depressão;
- infecções do trato respiratório inferior;
- dor nas costas;
- infecções associadas ao vírus do herpes;
- dor nas extremidades;
- tosse;
- diarreia;
- edema periférico.
Como devo usar o Ocrevus® (Ocrelizumabe)?
Após diluição, o medicamento é administrado em infusão intravenosa através de um acesso exclusivo e sob estreita supervisão de um profissional de saúde experiente e com acesso a suporte médico adequado para tratar reações severas.
As infusões de Ocrevus® (Ocrelizumabe) não devem ser administradas em injeção ou em bolus intravenoso. Deve-se diluir o medicamento em cloreto de sódio 0,9%.
Antes da aplicação, pode ser feita uma pré-medicação para evitar reações relacionadas à infusão, com corticoides, antialérgicos e também medicação para febre.
Quando não devo usar este medicamento?
A bula do Ocrevus® (Ocrelizumabe) alerta que o uso do medicamento é contraindicado em caso de:
- infecção ativa por HBV;
- histórico de reação à infusão de risco à vida ao ocrelizumabe;
- alergia conhecida a ocrelizumabe ou qualquer das substâncias contidas no produto.
As informações contidas neste site não devem ser usadas para automedicação e não substituem em hipótese alguma as orientações de um profissional médico. Consulte a bula original disponibilizada pela farmacêutica Roche diretamente na ANVISA.
O Escritório Rosenbaum Advogados tem vasta experiência no setor de Direito à Saúde e Direitos do Consumidor. O contato pode ser feito através do formulário no site, WhatsApp ou pelo telefone (11) 3181-5581.
Todo o envio dos documentos e os trâmites do processo são feitos de forma digital, sem necessidade da presença do cliente.
imagem: multipleexperiences.org